第三屆學士後醫學檢驗數據整合判讀學程讀書會
出自KMU Wiki
目錄 |
一、作者簡介
壹、 由英國A.V. Hoffbrand醫師及P.A.H. Moss醫師所著作之2011年最新修訂的第六版Essential Haematology(第一版1980年所著),中文翻譯為「血液學精要」已被公認為介紹血液學最權威的著作,最佳的血液學入門教科書。此書簡潔、明瞭、圖文並茂,從基礎科學、診斷檢查、臨床特徵與處置各方面做了清楚的介紹血球細胞的形成與功能、異常所引起的疾病,行文生動優美,圖表專業洗鍊,能將繁複的知識切要的呈現給讀者。不只涵蓋臨床血液學與實驗室血液學的基本原理,也藉由對致病機制的新知識,描述血液疾病的臨床表現,適用於醫學院學生、醫檢師、護理師、藥師乃至於非血液學臨床專科之醫師研讀,由閱讀這本書快速的充實血液學的知識,在照顧血液科的病人時也能胸有成足,更有保握。 附屬網站 可免費:◎下載書中的圖與表(原文)。
貳、本此讀書會由系主任黃莉文指導,感謝黃莉文老師幫助小組有趣的臨床案例分析和血液學相關研究。
參、 由第三屆學士後醫學檢驗數據整合判讀學位學程學生共九名(Miss.黃羿嘉醫檢師、Mrs.刁麗珍醫檢師、Mr.林彥宇護理師、Mr.蔡志勇醫檢師、李佩玲護理師、Mr.吳憲政主任、Miss.林雅雯醫檢師、Miss.劉怡伶芳療師、Ms.王貞乃)所寫學理和臨床案例具獨創性特色之作品。
每位同學所完成一份有關血液相關之專題
- ☆ 由兩位同學對「貧血」主題而寫的專論有:Miss.黃羿嘉醫檢師所寫【海洋性貧血Thalssaemias】;Mrs.刁麗珍醫檢師所寫【溶血性貧血 Haemopoiesis】。
- ☆ 由兩位同學對「輸血」和「血栓」與「凝血」主題而寫的專論有:Mr.林彥宇護理師所寫【談必須知道的「輸血」】;Mr.蔡志勇醫檢師所寫【靜脈血栓】與Miss.李佩玲護理師所寫【瀰漫性血管內凝血疾病DIC】。
- ☆ 由四位同學對「血液惡性腫瘤」主題而寫的專論:Mr.吳憲政主任所寫【何杰金氏淋巴瘤「Hodgkin lymphoma」和非何杰金氏淋巴瘤「Non-Hodgkin lymphoma」】; Miss.林雅雯醫檢師所寫【多發性骨髓瘤「Myelomatosis」】; Miss.劉怡伶芳療師所寫【慢性骨髓性白血病CML】;Ms.王貞乃所寫【急性骨髓性白血病AML】等等。
二、專業書籍論文摘要
前言:
為什麼我們要選擇Essential Haematology這本書作為我們讀書會的主軸書籍?正如許多台灣血液學專家例如:中央研究院院士楊泮池院長、台灣血液基金會董事長林國信教授、台大醫院內科部血液科田蕙芬主任、高醫林勝豐教授、張肇松教授…等人之經驗推薦此書是最佳的血液學入門。
兩個多月的專業讀書研討,我們剛好有跨領域醫院臨床實習(血庫、血液腫瘤),另外我們也共同研修「血液檢驗診斷學」學分,加上黃莉文老師豐富的臨床案例教學協助下,值得我們花時間努力研讀這本原文著作。
透過班上同學九人的分工合作,把重要的血液疾病章節作部份細讀和摘要報告;其次藉由團體讀書會研討下,進一部用「因果關係」和「時間軸」將臨床案例和血液學基本學理作對照和比較,最後將研究成果呈現。
本論:
這本書提供重要而多元與血液相關疾病常見的內容,例如貧血、白血病、凝血方面的疾病…。
從貧血來看,在台灣最常看到的是「海洋性貧血」輕型的帶原帶陰者高達佔6%總人口數;孕婦也必須做產前篩選和基因等等檢測;這些工作都是醫檢師工作範圍而且也有責任將此知識推廣於其他人群,Miss.黃羿嘉醫檢師所寫「海洋性貧血Thalssaemias」的文章可作補充報導。
有關於「溶血性貧血」,一般而言除了需知道「如何判讀病人有溶血?」也需要「找出溶血的原因」,所以透過溶血性貧血「HA案例」應該可以學到很多重要的知識,可進一步詳讀刁麗珍醫檢師所寫的文章「溶血性貧血 Haemopoiesis」。
這次讀書會同學選擇了許多與白血病相關的主題(例如:急性白血病、慢性白血病、淋巴瘤等等即是所謂的「惡性血液腫瘤疾病」),可看出同學對這主題的興趣濃厚。在台灣,許多小孩常得的白血病是屬於急性淋巴性(ALL),而中老年人最常得的白血病則是慢性淋巴性(CLL);所以,本次專業研讀將專注於「血液惡性腫瘤」主題探討。「惡性血液腫瘤」的定義,是由骨髓或週邊淋巴組織的單一細胞經由遺傳的改變而衍生出的株群疾病(clonal diseases),惡性血液腫瘤的發生可因遺傳的改變(例如:點突變、染色體轉位、基因刪除)導致基因活性增加或腫瘤抑制基因活性減少;然而確切的原因仍不明,但是遺傳因子和環境的影響決定了發生血液惡性疾病的風險;按照歐美國家統計將近40%的人口中其一生中會罹患癌症,常見的血液惡性腫瘤統計顯示包括:NHL非何杰金氏淋巴瘤、L白血病、骨髓瘤、HL何杰金氏淋巴瘤;佔所有男性惡性疾病9%;女性惡性疾病7% (Br.J.Haematol,2009)。有關臨床個案舉例將由四篇學生的專題作品中陳述,四位同學分別是由:Mr.吳憲政主任所寫【何杰金氏淋巴瘤「Hodgkin lymphoma」和非何杰金氏淋巴瘤「Non-Hodgkin lymphoma」】; Miss.林雅雯醫檢師所寫【多發性骨髓瘤「Myelomatosis」】; Miss.劉怡伶芳療師所寫【慢性骨髓性白血病CML】;Ms.王貞乃所寫【急性骨髓性白血病AML】等等個別的專研文章作補充報導。
透過這次班上自主性讀書會活動,對這些疾病有更深度的了解,這是對血液學深入淺出很好的學習方式;此外,對於「凝血」疾病我們選擇其中一種叫「DIC」─所謂「散播性血管內溶血」;特別是在許多ICU加護病房中都可算是常被發現的重要疾病的併發症;「如何診斷DIC?」 、 「有哪些臨床檢驗數據可協助判讀?」(例如:須將APTT、血小板…一起做判讀);又如何應用這些臨床檢驗數據?因為DIC對病人造成許多嚴重的威脅,特別是在ICU個案中協助早期判讀和診斷DIC,透過併發症形成的有效因果控制、血小板的輸入、FFP輸入…等等可以挽回病人的生命,Miss.李佩玲護理師所寫的「瀰漫性血管內凝血疾病DIC」有很多補充。另外有一些學生也認為「血栓」也是重要的議題,所以也加入本此讀書會內容中,由Mr.蔡志勇醫檢師所寫「靜脈血栓」可看到。
其次,「輸血醫學」雖然已被歸類為另一範疇的專門學科,但是Essential Haematology這本書中也稍微有提到一些相關知識和輸血相關主題,加上同學到血庫實習的機會,Mr.林彥宇護理師所寫「談必須知道的「輸血」是很好的專題。
最後,黃老師認為這本書提供深入淺出的內容而且由其廣泛的視野例如:對基因的問題探討(例如海洋性貧血基因的探討、各種惡性腫瘤在實驗室是如何使用檢驗技術來診斷?配合其基因\染色體所導致的缺陷,臨床上也針對其特殊基因缺陷,特別是在許多白血病類型都已研發出許多有效的藥物治療。
因此,這些豐富的內容都很容易啟發同學對血液學相關主題,經過慢慢而深入的思維啟迪過程,特別是在對各類型疾病的病因去探索,找出合理的解決方式或治療方向,這也是我們選讀這本書籍作為讀書會專業研讀的本意,期待從選定各種主題中,同學們可以很有效率地並從其中獲得很多對血液學的精要洞解。
結論:
透過黃莉文教授所提出的臨床案例、 Hoffbrand所提出的論點、同學所提出的專題、及其他跨領域實習和採訪所提出的觀點,進一步認識與血液檢驗醫學診斷和其他精采而有趣相關議題,例如九位同學所分別針對 「貧血」主題而寫的專論有:【海洋性貧血Thalssaemias】、【溶血性貧血 Haemopoiesis】;針對「輸血」和「血栓」與「凝血」主題而寫的專論有:【談必須知道的「輸血」】、【靜脈血栓】、【瀰漫性血管內凝血疾病DIC】;以及對「血液惡性腫瘤」主題而寫的專論:【何杰金氏淋巴瘤「Hodgkin lymphoma」和非何杰金氏淋巴瘤「Non-Hodgkin lymphoma」】、【多發性骨髓瘤「Myelomatosis」】、【慢性骨髓性白血病CML】、【急性骨髓性白血病AML】等等。總之,透過一群人共同研討特定的主題,多元的學習與團體讀書會研讀,有助於對血液相關疾病的認識。
九位組員在各專業主題讀書專題分享摘錄
一、何杰金氏淋巴瘤HL &非何杰金氏淋巴瘤NHL
Mr.吳主任憲政醫檢師
前言:
淋巴瘤是血液疾病中最常見的一種,淋巴瘤一般而言可分為何杰金氏淋巴瘤「Hodgkin lymphoma」,簡稱HL;和非何杰金氏淋巴瘤「Non-Hodgkin lymphoma」,簡稱NHL。可以透過顯微鏡100%在HL細胞型態發現像貓頭鷹眼睛似的特殊細胞型態「Reed-Sternberg」簡稱RS之構造;HL另一個特點是當病患發病後,癌細胞會比較規則的延著淋巴結擴展,因此HL癌細胞發展的屬性上比較具「良性」;NHL相對下較複雜並且有更多不同分類法。目前可透過「表面標記的分析法」來區別NHL,並找出是屬於哪一類型的NHL,大部分的NHL都是在B細胞上增生,哪些B細胞上增生是較常見,而且是屬於較「惡性」的,這是我們想知道的;NHL的病人在分類中大約85%惡性NHL的病人都是屬於在B細胞上的增生,只有15%是在T細胞增生;醫檢師要清楚在病理細胞學上癌細胞的型態之外,還需要應用科學化的證據來診斷區別HL和NHL。
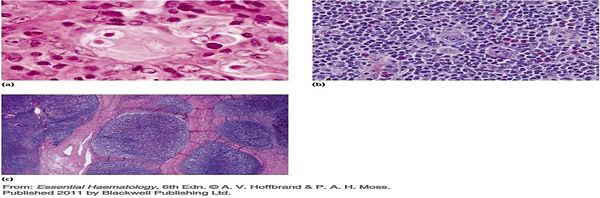
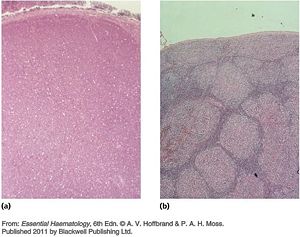
- 何杰金氏淋巴瘤組織學顯示(參考A.V.Hoffbrand p248.)
圖a顯示高倍鏡下所見淋巴結切片典型的「Reed-Sternberg」簡稱RS之構造;
圖b顯示混合細胞型; 圖c顯示結節性硬化型何杰金氏淋巴瘤。
- 非何杰金氏淋巴瘤組織學顯示(參考A.V.Hoffbrand p257.)
圖a顯示淋巴球型淋巴瘤的瀰漫型擴散型態,正常細胞被腫瘤細胞所取代;
圖b顯示濾泡型淋巴瘤的濾泡型態或結節型態,腫瘤細胞擠壓週邊組織。
什麼是淋巴瘤?
這是一個典型的淋巴節腫的病人,正常淋巴節的主要功能是過濾除去身體內淋巴液的外來侵入的細菌或病毒,另外也負有產生免疫抗體及具特殊免疫功能的淋巴細胞,例如毒殺性T淋巴球等的功能;當人體受到一些內在或外在的致病因素刺激時,這些淋巴器官就會腫大起來,大部份的淋巴節腫與局部細菌病毒感染有關,而淋巴瘤則是一種由淋巴節或淋巴器官如脾臟或扁桃腺等長出的惡性腫瘤;淋巴瘤依腫瘤細胞型態的不同可分為何杰金氏淋巴瘤(Hodgkin's disease)與非何杰金氏淋巴瘤(Non-Hodgkin's lymphoma)兩種,兩者的臨床症狀很相似,但是其行為與預後卻有所差別。
- 圖文顯示B細胞非何杰金氏淋巴瘤的相對發生率
DLBCL(瀰漫型大B細胞淋巴瘤);CLL(慢性淋巴球型淋巴瘤);MALT(黏膜相關淋巴組織);MCL(外套細胞淋巴瘤);PMLBCL(原發性縱膈腔大B細胞淋巴瘤);SLL(小淋巴球型淋巴瘤);NOS(未明示)。參考A.V.Hoffbrand p255.

淋巴瘤會有什麼症狀與徵象呢?如何診斷?
淋巴瘤最常以淋巴節腫大為初發症狀,尤其是在頸部、腋下或腹股溝等部位的淋巴節;它常是無痛性的,成串的淋巴節腫大,有些會伴隨發燒、體重減輕、肝脾腫大....等。當懷疑是淋巴瘤時,醫師會問詳細的病史及做身體檢查,血液檢查、胸部X光超音波或電腦斷層攝影及骨髓檢查等;淋巴瘤的確定診斷必須做手術切取部份腫大的淋巴節送病理組織切片化驗才可下診斷。
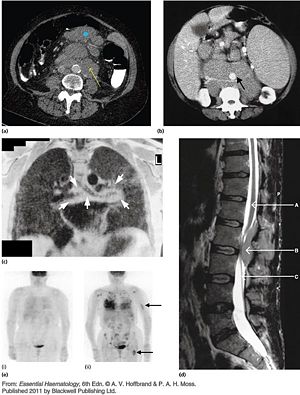
- 圖文顯示常見NHL影像檢查(參考A.V.Hoffbrand p263.)
圖a顯示電腦斷層(CT);圖b顯示 腹部電腦斷層掃描;圖c顯示 胸部核磁共振影像(MRI);圖d顯示腰和薦骨的MRI ;圖(e)Ⅰ顯示正子射出斷層攝影(PET) 非何杰金氏淋巴瘤病人無復發;圖(e)Ⅱ顯示PET(非何杰金氏淋巴瘤有廣泛性復發)
淋巴瘤的分期
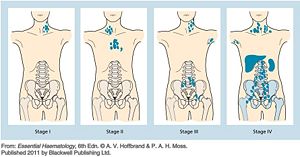
當一旦確定淋巴瘤的診斷時醫師會接著會做分期的檢查,淋巴瘤的分期通常以橫膈膜為界線,若病人的淋巴節腫大只局限於橫膈膜上或下的一處則稱作第一期;若有兩處淋巴節腫則為第二期;當淋巴節腫在橫膈膜兩邊皆有時則已進入第三期;若淋巴瘤侵犯到骨髓或肝臟則為第四期;淋巴瘤的分期再根據是否有無伴隨發燒、體重減輕或夜間盜汗等症狀分為A(無)或B(有)期因此當一個病人被診斷為第三期B時表示病人的橫膈膜兩側皆有淋巴節腫大且臨床上有發燒或體重減輕或夜間盜汗等的症狀,淋巴瘤的分期常可作為治療預後的參考。
- 圖文顯示何杰金氏淋巴瘤的分期(由左(第一期)…到右(第四期)。
淋巴瘤如何治療?
淋巴瘤的治療常依細胞型態與臨床分類有所不同;治療主要分為:
- (一)放射線治療,主要應用於第一期或第二期的淋巴瘤病人,尤其是何杰金氏淋巴瘤,效果很好。
- (二)化學治療,主要應用於第二期以上的淋巴瘤病人,治療常以多種抗癌藥物一併使用,通常每三個星期為一個療程,一般需要治療六至八個療程。
- (三)骨髓移植或周邊血液幹細胞移植,主要應用於復發性或對初次治療反應不好的淋巴瘤病人,利用高劑量化學療法與骨髓移植或周邊血液幹細胞移植,企圖讓傳統治療效果不好者仍有長期的存活。
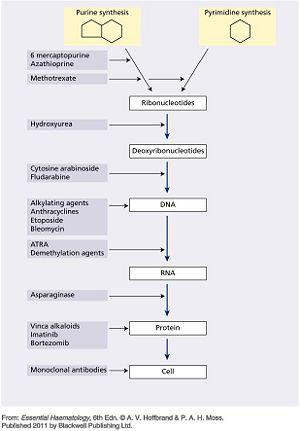
- 圖文顯示:用於治療惡性血液腫瘤藥物的作用機轉(參考A.V.Hoffbrand p173.)
臨床個案舉例:DLBCL瀰漫型大B細胞淋巴瘤案例(時間軸)
一位35歲女性病人主訴在右上腿外側有一3×3cm不痛之丘疹,已持續兩年,近半年側睡有壓痛感求診服藥cephalexin持續惡化,轉借皮膚科及腫瘤血液科…確診為NHL\皮膚大β-cell瀰漫性淋巴瘤(e1EA);經採用靜脈注射(單株抗體類型)
Rituximab(抗CD20)和八期化療後,全身CT\PET…等無異常、無復發、無轉移,達到完全緩解。

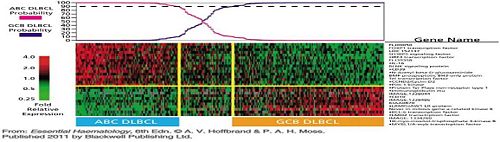
圖文顯示DLBCL(瀰漫型大B細胞淋巴瘤)的DNA微陣列(microarray),用27個基因的表現分析將個案分為典型的活化B細胞(簡稱ABC)或GCB(Germinal Center B cell) 參考A.V.Hoffbrand p262.
總結:
按照WHO將B細胞和T細胞腫瘤分類,NHL的病人在分類中大約佔85%,惡性NHL的病人都是屬於在B細胞上的增生,只有15%是在T細胞增生。醫檢師要清楚在病理細胞學上癌細胞的型態之外,還需要應用科學化的證據來診斷區別HL和NHL。淋巴節腫並不一定是淋巴瘤,唯有透過詳細的病史與檢查,分辨是一種良性或惡性的變化,尤其是要確定淋巴瘤時,淋巴節切片病理檢查更是必要不可或缺的,畢竟『確定診斷,對症下藥』才是正確的治療。
附錄:讀書會研討「問」與「答」
- Q1、何杰金氏淋巴瘤或非何杰金氏淋巴瘤的預後情況如何?
- A1、在台灣非何杰金氏淋巴瘤的發生率遠高於何杰金氏病,約為9:1,依據衛生署民國八十九年癌症統計得知非何杰金氏淋巴瘤在癌症的十大死因中名列第九。按照高醫血液腫瘤內科張授教肇松醫師的看法認為:何杰金氏淋巴瘤的預後很好,臨床上第一或二期的病人,其治癒率可高達80%~90%,若是進入第三或四期其十年存活率則會降至50%~60%。非何杰金氏淋巴瘤的預後視惡性度而定,低惡性度淋巴瘤雖不易根治,但五年存活率仍達70%;中高惡性度淋巴瘤侵襲性較高,存活率隨期別增高而降低,但對化學治療反應較好,因此約有30%至40%病人在治療後能達長期存活。
參考資料:
- 「Hodgkin lymphoma」&「Non-Hodgkin lymphoma」 ─ A.V.Hoffbrand」,Chapter 19-20,PP245-271,Essential Haematology 6/e 2011\Hoffbrand
- 網站:「漫談惡性淋巴癌-張肇松教授」&「淋巴瘤-張肇松教授」
二、血栓;特別是「VT」這個議題
Mr.蔡志勇醫檢師
前言:
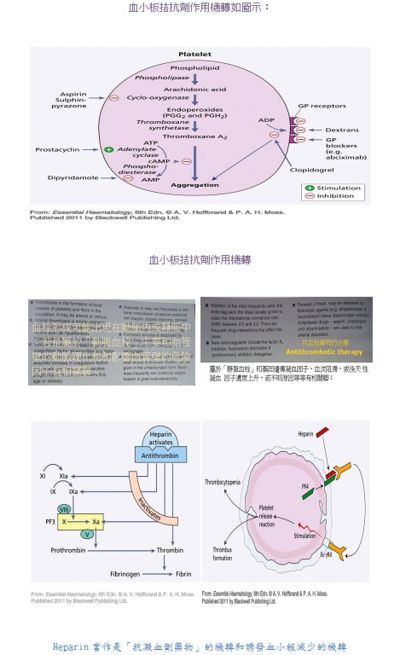
為什麼講到「血栓」這個名詞,對醫檢師是非常重要的議題。臨床上可將「血栓」分成兩大類型:第一大類是「動脈血栓」和第二大類就是「靜脈血栓」;大部份數的血栓以靜脈血栓(Venous thrombosis) 簡稱VT為主。VT產生時的臨床症狀,例如麻、腫、疼痛等等。臨床上以血管超音波掃描;若確診為栓塞時,是嚴重程度來決定如何處理的方法;除了開刀處理外,大部份在急性期給與Heparin治療;因此醫檢師必須知道Heparin作為是「抗凝血劑藥物」的機轉是什麼?Heparin的抗凝血藥效很好但是其半衰期很短,約60─90分鐘,使用Heparin過多,易造成腸胃道方面或腦出血風險的發生;反之使用Heparin過少或不足時無法有效降低血栓形成;臨床上藉由監控「血漿活化部份凝血活酶時間」(Activated Partial Thromboplastin Time), 簡稱APTT,在急性栓塞期對使用Heparin治療的監控上扮演很重要的角色。其次,醫師在臨床上使用口服抗凝血劑藥物(例如:Warfarin)治療;則需使用凝血酶原時間(ProthrombinTime)簡稱PT,因各實驗室的試劑不同,故需要有國際標準化比率(international normalized ratio)簡稱INR的建立,以利臨床醫師的判讀,醫檢師可提供重要貢獻。
本論:
在A.V.Hoffbrand這本書Essential Haematology上第27章所提到的血栓Thrombosis(特別是靜脈血栓)及抗血栓治療Antithrombotic therapy…
「血栓」是由血小板(platelets)和纖維蛋白(fibrin)兩類劑型在血液循環中所形成的固態物質,血栓形成可能出現在動脈內或靜脈中;若是屬於「動脈血栓」主要和血管壁的動脈硬化和和影響血管壁的危險因子有相關聯;例如高血壓、高血脂、抽菸、糖尿病。若是屬於「靜脈血栓」主要和基因遺傳凝血因子、血流阻滯、或後天性凝血因子濃度上升、或不明原因等等有相關聯;例如第五凝血因子Leiden、動情素oestrogen治療、手術後、懷孕、年齡、肥胖…等等。目前現代醫學診斷可以使用連續施壓超音波設備合併多種醫療儀器掃描;例如Doppler、MRI、靜脈血管攝影;血漿中D-dimer濃度檢測也有助於協助診斷。
「肺動脈血管栓塞」的醫學診斷可以使用胸部X-ray、心電圖、換氣─灌流同位素攝影、CT。「靜脈血栓」的病人大都使用抗凝血劑藥物預防和治療;特別是未分層Heparin製劑類型之藥物,常常被使用低分子量在皮下注射給藥方式;而口服類型治療藥物以Warfarin最常用,主要維持INR在2.0到3.0;但是需特別注意劑量和其藥物動力學變化,Warfarin和某些藥物併用有「藥物交互作用」的產生。
三、「海洋性貧血」─Thalssaemias這個主題
Miss.黃羿嘉醫檢師
前言:
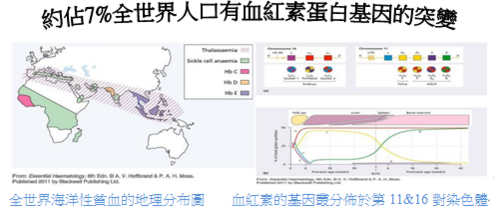
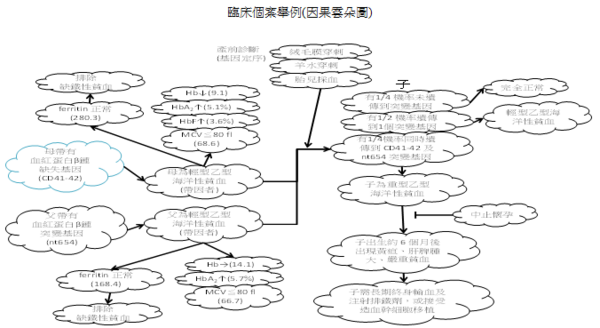
首先請大家一起來思考「海洋性貧血」─Thalssaemias這個主題;輕型海洋性貧血(Thalssaemias minor)的病人在台灣的盛行率非常高,大約佔人口數6%而且大約在每百人中就有6名是帶有Thalssaemias of minor(+)的基因型(--/αα);此種帶基因者(trait)在台灣特別是指α-thalssaemia-1就是所謂的「minor thalssaemia -1」,因為這類型的帶因者的兩個α-基因上的缺陷都是發生在同一條染色體上,如此若是一位帶有「α- minor」輕型海洋性貧血的爸爸,和具有「α- minor」輕型海洋性貧血的媽媽結婚後,其後代會有產下死胎的孩子約佔四分之一的機率,因此對於在台灣這樣高機率的輕型海洋性貧血的產婦要做「產前篩選」就更顯為重要。檢驗科技很幸運的發現可以有效的對於這一類型的病人或產婦做篩選之檢驗項目,最先的思考流程是先考慮病人是否罹患小球性貧血之中「缺鐵性貧血」Iron deficiency anaemia簡稱IDA的可能性?醫檢師只需要做病人的CBC、血清Delet?等等之測定;先檢測病人貧血型態是哪一種?可以排除IDA的可能性並且確立是輕型海洋性貧血之後,再做血紅素的電泳就可很快分析出輕型海洋性貧血是屬於α- 或β-;由此可看出實驗室所提供的檢驗數據對判讀輕型海洋性貧血的重要性。另一方面值得注意的問題是幾十年來在台灣提供對輕型海洋性貧血孕產婦和其配偶(α- 或β-輕型海洋性貧血)的特別產前篩檢項目─免費的胚胎羊膜穿刺檢查;台灣衛生單位幾乎盡全力於降低β-輕型海洋性貧血的孩子之出生率並控制在每年僅有1-2名出生患嬰;然而近年來β-輕型海洋性貧血的孩子之出生率又逐漸升高,追究其原因之一乃是外籍新娘和配偶(例如來自東南亞或中國大陸),這些外籍配偶當中有人是帶有β-輕型海洋性貧血的基因突變,當這些外籍配偶無法在第一時間領取到媽媽手冊,可能錯過篩檢機會而不幸產下β-重型海洋性貧血的孩子,而這類β-重型海洋性貧血的孩子需終生輸血和注射排鐵劑除了病人痛苦也使健保費用增加,醫檢師應該可以積極的提出有效策略建議以避免這樣悲劇的發生。
本論:
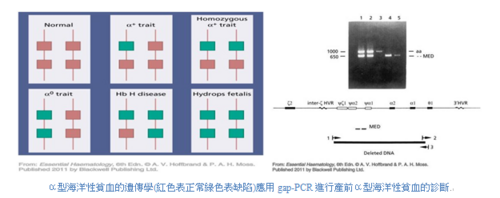
海洋性貧血是一種隱性遺傳的血液疾病,基因的變異會影響到血紅蛋白的合成,使得紅血球變小,並會影響到血紅素及血液攜帶氧氣的能力而導致貧血。此病流行於地中海、中東及東南亞一帶地區,這也是為台灣常見的單一基因遺傳疾病之一,約有 5%~8% 的人為此病之帶因者。海洋性貧血可分為甲型(α型)和乙型(β型)。若夫妻雙方均為同型海洋性貧血的帶因者,所生的小孩有 1/4 的機率罹患重型海洋性貧血。其中甲型重症的寶寶在懷孕中期以後即會出現胎兒水腫,大部分在出生後不久即死亡,少數會胎死腹中,同時也可能會危及孕婦的生命及健康。乙型重症的寶寶在懷孕期間不會表現出不正常,但在出生後約 6 個月即必須需要進行骨髓移植或開始終生輸血及施用排鐵劑。產前檢查是預防生下重症患者的最好方法。台灣自1993年起推動海洋性貧血防治,除衛生署補助產前遺傳診斷服務醫療費用外,全民健保亦提供免費的產前檢查,懷孕 6 到 8 週的孕婦進行產前檢查時,即能找出MCV≦80fl高危險群孕婦來提供進一步的檢查,透過產前診斷,原已將每年重型乙型海洋性貧血出生人數已降低至1-2人。然而目前台灣地區外籍新娘以倍數日增,同樣高帶因率東南亞國家的新住民帶來了新的變異基因,語言及文化隔閡亦影響到優生保健介入措施的成效,如何使所有的孕婦充分瞭解其應知曉的資訊,是我們醫療團隊及政府亟待解決的問題。
在A.V.Hoffbrand這本書Essential Haematology上第7章所提到的血紅素的遺傳病變Genetic disorders of haemoglobin(特別是海洋性貧血─Thalssaemias)…血紅素的遺傳病變可分成兩大類型:第一類型是因為α- globin鍵或β-globin鍵之合成減少;第二類型是因為異常的血紅素製造中發生結構上錯誤而引起。臨床上第一種海洋性貧血(Thalssaemias\α-或β-)會視為是小球性貧血,其紅血球個數會增加,若在基因四個α-globin鍵都被刪除(缺失)就會引起胎兒水腫無法生存。若是基因缺陷情況發生在β-globin鍵的就會引起胎兒罹患β-重型海洋性貧血的孩子,孩子需終生輸血和有高度罹患鐵質過多症的風險。
所謂「中度海洋性貧血」(Thalssaemia intermedia)是包括一群由溶血的嚴重程度分類由輕度到中度貧血疾病的臨床分類,此型態一般是由β-海洋性貧血的變異所造成。是最常見發生在β-globin鍵上鐮刀型的血紅素紅血球突變是屬於第二類型,乃是因為異常的血紅素製造中發生結構上錯誤而引起的;若是屬於相同合子(SS) )就會引起合併有血管阻塞危象、嚴重的溶血性貧血疾病,臨床上病人常會發生骨骼和軟組織的疼痛,例如疼痛部份在胸部、脾臟、中樞神經系統。
孕婦產前篩檢項目可應用「聚合酶鍵反應」polymerase chain reaction簡稱PCR,此種檢驗技術可放大絨毛膜上的DNA病監測出遺傳上嚴重異常的血紅素合成之缺陷,可考慮是否適當地終止懷孕。
心得:
學生本身就是海洋性貧血的帶因者,因此在進行這次的讀書會討論時,就對海洋性貧血這個議題很感興趣。除了在本書中所介紹的學理外,藉由這次讀書報告的討論讓我對海洋性貧血有進一步的認識,例如:產前檢查的流程、檢驗方法的發展以及人口組成的改變所造成的影響等等。海洋性貧血的產前診斷是基因研究運用於醫學上最成功的例子之一,也是預防是最好的治療最佳印證。

四、溶血性貧血 Haemopoiesis
Mrs. 刁麗珍醫檢師
前言:
在A.V.Hoffbrand這本書Essential Haematology上第6章所提到的溶血性貧血Haemopoiesis…紅血球的壽命縮短是造成溶血性貧血的主要原因;因為紅血球可能在血管外被分解例如:網狀內皮系統reticuloendothelial system簡稱RT,也可能在血管內被分解例如:血循環。紅血球在血管外被分解型態的溶血性貧血包括黃疸、膽結石、脾臟腫大常伴隨網狀內皮紅血球數上升、非結合性膽紅素(unconjugated bilirubin) 數值上升、結合球蛋白(haptoglobin)消失;紅血球在血管內被分解型態的溶血性貧血包括因為ABO血型輸血不合所導致的血紅素溶血(haemoglobinaemia)、變性血紅素蛋白的溶血(methaemalbuminaemia)、血紅素尿(haemoglobinuria)、血鐵質尿(haemosiderinuria)…等。
本論:
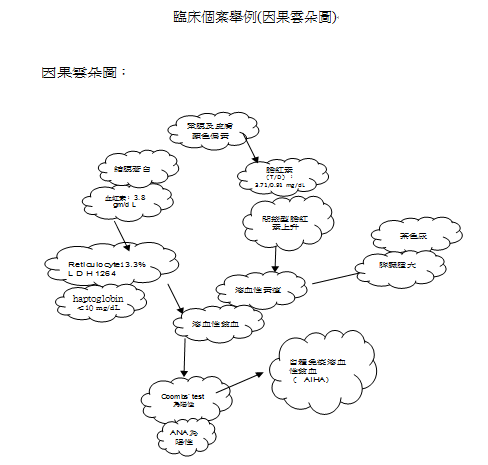
講到診斷「溶血性貧血」是須依靠血清中膽紅素【(bilirubin)包括total\Indirect\direct】、血管內結合球蛋白(haptoglobin)是否下降?等等評估病人是否發生溶血;確定溶血後還需要找出溶血的原因;溶血的原因可分成四大類:第一類是「原紅血球的增多症」,須做紅血球的參透脆性試驗;其次是「先天性葡萄糖6磷酸脫氫酶缺乏症」(Glucose-6-phosphate dehydrogenase ,簡稱G6PD的缺乏,須做G6PD的酵素活性試驗看是否有下降;再其次是「陣發型夜間血色素尿症」paroxysmal nocturnal haemoglobinria,簡稱PNH,須做phosphatidylinositol glycan糖水試驗、血清酸化試驗HT測試;最後就是「自體免役引起的溶血性貧血」,簡稱AIHA,須做Coombs’test,此試驗方式又分為測紅血球膜上是否有抗體叫「direct Coombs’ test」簡稱DAT,和測血清中是否有抗紅血球的抗體「Indirect Coombs’test」簡稱IAT。若做Coombs’test之後得到醫學檢驗數據是DAT(+)\ IAT(+)時我們就可以確定病人溶血原因是由AIHA所引起的。總之,病人透過抽血和驗尿就可以很容易確立溶血性貧血之診斷。
若是出於紅血球本身就有的缺陷是「先天性溶血性貧血」;若是因為受環境引起的紅血球異常就叫「後天性溶血性貧血」。前者在遺傳學上的先天性缺陷症包括:遺傳性球狀紅血球(hereditary spherocytosis,簡稱HS)是因為缺陷發生在紅血球的細胞膜上;其次是因為酵素酶的缺乏症例如:G6PD的缺乏症,以及「丙酮酸鹽激脢缺乏症」pyruvate kinase deficiency,簡稱PKD的缺乏症;最後是因為血紅素缺陷而導致的鐮刀型紅血球貧血(sickle cell anaemia)…。引起後者所造成的後天性溶血性貧血原因有很多,包括所謂「溫型溶血性貧血」和「冷型溶血性貧血」、對紅血球細胞的抗體「自體免疫型溶血性貧血」和「異體免疫型溶血性貧血」、紅血球破脆症候群、感染、毒素、陣發型夜間血色素尿症…。
假若「紅血球破壞會增加」會導致「溶血性貧血」;臨床上,可看到(1)血紅素缺陷:如海洋性貧血等。(2)紅血球細胞膜缺陷:如遺傳性球型紅血球症。(3)紅血球代謝缺陷:如G6PD缺乏症等。(4)免疫性溶血性貧血:如自體免疫性溶血性貧血。(5)物理傷害:包括微小血管病變及熱傷害等。(6)氧化物質傷害:尤其是在G6PD缺乏症。(7)感染引發:如瘧原虫等。(8)夜間陣發作性血紅素尿症(PNH)…等等。
評估溶血須靠實驗室檢查包括:紅血球數,血紅素,MCV,網狀紅血球,紅血球形態抹片檢查,膽紅素(全部/直接型),乳酸去氫酶(LDH),血紅素結合蛋白(haptoglobin),直接型Coombs’test…等等。 常常有人問「有無黃疸發生?或LDH值上升?」答案是「有」,通常有溶血現象,抹片檢查可能看到:(1)球型紅血球(遺傳性球型紅血球症,自體免疫溶血性貧血);(2)鐮刀形紅血球(鐮刀型貧血症,鐮刀型-β型-海洋性貧血);(3)靶狀細胞(血紅素SC 疾病);(4)低色素性紅血球,含核紅血球(同合子型乙型海洋性貧血);(5)微小血管病變(HUS, TTP,DIC);(6)咬痕細胞/起泡細胞 (bite cells/blister cells):如G6PD deficiency。 也有人問「貧血是否伴隨網狀紅血球之代償不足?」答案是「有」,可評估紅血球的大小。如果是屬於小球性的(microcytic),通常是因為血紅素合成的缺陷: 鐵質不足,海洋性貧血帶原者,鉛中毒;如果是屬於大球性的(macrocytic),則看是否中性球分葉增加(即megaloblastic changes),(1)如果是,則考慮:葉酸缺乏,維他命B12缺乏。(2)如果不是,則考慮:肝硬化肝病,急性大出血,急性溶血性貧血。此外,如果是屬於紅血球大小正常(normocytic)答案是「有」,則考慮:慢性疾病引起的貧血,腎臟病引起的貧血,甲狀腺功能低下引起的貧血。
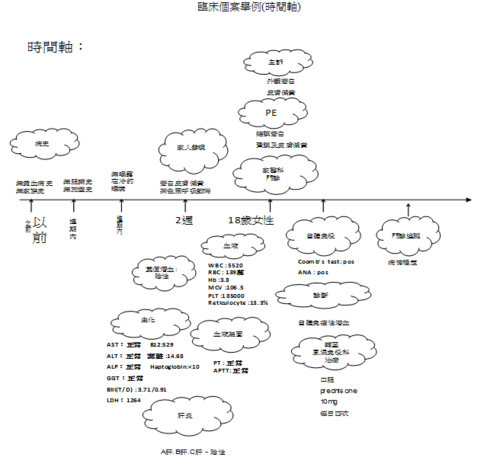
臨床個案舉例:「自體免疫溶血性貧血個案報告」;病患為十八歲女大學生,無特殊過去病史,亦無特殊家族病史。此外,病患無特殊服藥史,近期內無旅遊史,近期內也不曾曝露在冷的環境。兩週以來,家人發現病患外觀較為蒼白及皮膚顏色偏黃,此外有茶色尿及運動時呼吸較喘的現象。理學檢查除結膜顏色蒼白、鞏膜及皮膚顏色偏黃。腹部超音波顯示僅脾臟腫大。實驗室化驗部分結果如下:WBC:5,520/cumm,RBC:1,390,000 /cumm,Hb:3.8 gm/d L, PLT:185,000/cumm,MCV:106.5 fl,維生素B12:529pg/mL,葉酸:14.68 ng/mL,網狀紅血球(reticulocyte):13.3%,膽紅素(全部/直接型):3.71/0.91 mg/dL,LDH:1264U/L,血紅素結合蛋白(haptoglobin)<10 mg/dL,直接型Coombs’ test為陽性。肝臟酵素(AST,ALT, ALP, γ-GT)及血液凝固測試(PT, APTT)均在正常範圍之內,肝炎檢查(A, B, C型肝炎)亦為陰性。糞便潛血為陰性。自體免疫的血清指標僅ANA為陽性(160倍)。病患診斷為自體免疫溶血性貧血(autoimmune hemolytic anemia, AIHA)。目前病患使用類固醇治療(口服prednisone 10mg,每日四次),病況穩定。
心得感想:我的思維模式如下;
當「懷疑有溶血性貧血」→先判斷「平均血球體積(Mean corpusaular colume)正常或上升」接著「評估是否有紅血球破壞增加或紅血球生成增加的情形」→考慮 1.周邊血液抹片(Spherocyte球狀:HS,AIHA;Schizocytes碎片:DIC,HUS,TTP)\ 2.網狀血球數目(reticulocyte偏高,可能有溶血、出血)\ 3.血紅素結合蛋白(haptoglobin)降低,間接膽紅素升高→應用 「Coomb’s test」評估到底是 (+)免疫有關的溶血性貧血?還是(-)非免疫引起的溶血性貧血、出血?→ 接續考慮「自體免疫造成的溶血性貧血(Autoimmune hemolytic anemia, AIHA)」;AIHA包括 (1)中等到嚴重程度的貧血 (2)球狀血球 (3)紅血球存活期縮短 (4)Direct antiglobin test(DAT)陽性(5)骨髓中紅血球序列細胞大量增殖 (6)網血球數目增加。
提出問題:
- Q1、自體免疫性溶血性貧血以呼吸道及病毒感染為主要病因?
- A1、(1). IgM抗體最常見於黴漿菌的感染,也可見於傳染性單核球增多症、CMV感染及腮腺炎(mumps)等冷凝集素疾病。 (2). IgG抗體引發者,溶血在脾臟中進行,IgM抗體者則在肝臟中進行,但大量IgM抗體則可造成血管內溶血,直接威脅腎臟功能,臨床症狀主要為蒼白、黃疸、肝脾腫大及深茶色尿,嚴重者會有心肺窘迫。 (3). 血液抹片可見到網狀紅血球增加、多色素性及小球狀紅血球等。確定診斷靠直接Coombs試驗陽性。IgG抗體者IgG Coombs試驗呈現陽性,C3 Coombs試驗也可能陽性。
- Q2、b溶血與貧血如何區分?
- A2、正常紅血球的壽命是110~120天,若紅血球因某些因素,提早被破壞而壽命減短,則稱溶血;若骨髓製造紅血球的速度趕不上被破壞的速度,貧血便發生。臨床表現:可能引起溶血性疾病而表現貧血及黃疸,嚴重時需要輸血。此症的嚴重度不一,而有些人則有嚴重的貧血而呈現蒼白、黃疸、倦怠及運動不耐、肝脾腫大、發生色素性膽結石。溶血性貧血分為:(1)細胞內因素:如細胞膜、酵素、血紅素的異常。(2)細胞外因素:如抗體、人工瓣膜、感染。
五、談必須知道的「輸血」
Mr.林彥宇護理師
一、前言:
「輸血」之前有三個必須要知道的檢驗項目:ABO血型的檢測(包括血袋和病人的血型)、不規則抗體的檢測(包括監控不規則抗體的有無?及當檢測到不規則抗體之後的處置?進一步對不規則抗體的確認)、輸血前的交叉試驗(大交叉)。
從捐血者到捐血中心(捐血車)捐血到病人接受血袋捐血的過程:如何確定「安全的輸血」?例如:如何排除血袋中血液沒有病毒;如何發現捐血者沒有各種血液問題;甚至到醫院血庫、病房病人輸血前監測;大部份都是醫檢師的工作範圍;也就是必須要知道「輸血」的重點。此外,萬一在可行的情況下輸血卻不幸發生「輸血後反應」,除緊急再抽血處理外,醫檢師也須協助分析「輸血後反應」可能原因是什麼?例如透過實驗室來發現並確認是白血球WBC所引起的?還是血清中抗體所引起的「輸血後反應」?
二、摘要:
有關在A.V.Hoffbrand這本書Essential Haematology上第29章所提到的輸血 Blood transfusion…「輸血」包括安全的從捐血者血液的採集到輸注到病人的過程;最常見的是只紅血球的輸血,並且捐血者和受血者的紅血球必須是配合的。謹慎對捐血者的篩選和微生物項目的監控可以保障捐血者和受血者。超過四百種紅血球抗原已被發現,而且ABO與RH血型是最重要的輸血抗原;例如:這些通常為IgM自然形成的紅血球抗體是指體內因為缺乏A型或B型的抗原而產生。特別是懷孕或輸血時期因為抗原暴露「抗體」也可能形成;因此為確保紅血球是相容的就必須以受血者的血清和捐血者的紅血球進行「交叉試驗」(Cross-matching)。另外輸血的副作用有很多包括:溶血反應、因白血球或蛋白質所引起的發燒、循環過度、輸血感染(病毒性)、鐵質過多(長期輸血)…等等。最後A.V.Hoffbrand還提到除了紅血球之外的血品項目,例如:血小板、蛋白質製品(新鮮冷凍血漿,簡稱FFP)、白蛋白溶液、凝血因子濃縮品、免疫球蛋白…等等。
三、臨床個案舉例(時間軸\因果雲朵圖)\心得感想或提出問題
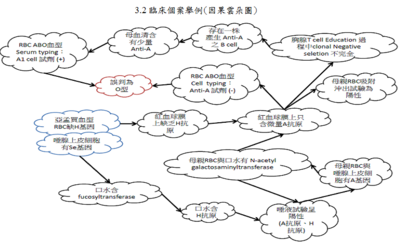
3.1臨床個案舉例(時間軸)
四、問與答
- 問Q1、自體輸血有何好處?
- 答A1、按照「輸血小常識 -劉大智教授」(高醫醫訊 第二十 卷第二期)
(一)避免因輸血引起的傳染性疾病,如:肝炎、愛滋病等。 (二)避免輸血反應的發生。 (三)減少因輸血而引起的免疫抑制作用。 (四)有助於刺激骨髓紅血球生成。 (五)新鮮自體血有高濃度的2-3DPG能有較高攜氧能力。 (六)避免血型與核血的人為操作失誤。 (七)免除因血荒缺血或稀有血型之血液供應問題。
- 問Q2、在高醫臨床床見輸血血品有哪些?
- 答A2、按照血庫丁鑠鈞醫檢師輸血在民國七十年以前使用的是全血,民國七十年以後開始有輸成份血的概念出現,現在絕大部份輸血皆是輸用成份血。成份血可分:紅血球濃厚液(Packed RBC)、血小板濃厚液、新鮮冷凍血漿、洗滌紅血球(Washed RBC)、減除白血球之紅血球濃厚液(Leukocyte-Poor RBC)、白血球濃厚液(WBC Concentrate)。
五、心得感想:
輸血是臨床上常見的治療,依據病人狀況如腸胃道出血、肝疾病導致血小板低下、車禍或手術導致大量出血、血液疾病...等,將輸注不同種類的血品。輸血是一個很需要嚴謹作業流程的治療,學生身為臨床護理人員通常是執行採血、輸血、監測病人生命徵象的作業,但對於判定病人及血袋的ABO、RH血型、檢測是否有不規則抗體,卻是隔行的門外漢。藉由這次研讀此書並配合案例,可以發現檢驗不規則抗體的重要性,同時經過這次在血庫的實習,也認識到了其他亞型血型。由血庫檢驗人員在實驗室檢測病人血型時,可發揮檢驗的專業判讀,避免授血者發生輸血不良反應。雖然人們通常是在過去的錯誤中學習,但在每一次的學習中吸收新知的感覺是美好的,並且要藉由新知來避免更多的錯誤!
六、參考資料:
- 「Hodgkin lymphoma」&「Non-Hodgkin lymphoma」 ─ A.V.Hoffbrand」,Chapter 19-20,PP245-271,Essential Haematology 6/e 2011\Hoffbrand
- 網站:「輸血小常識 -劉大智教授」血庫丁鑠鈞醫檢師\劉大智主任(高醫醫訊 第二十卷第二期89年7月)
六、 DIC:血管內瀰漫性凝血疾病
Miss.李佩玲護理師
前言:
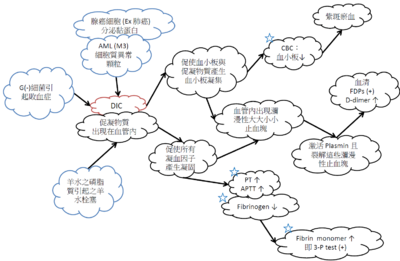
血管內瀰漫性凝血(disseminated intravascular coagulation,DIC)或稱「散佈型血管內凝血症」 是許多疾病發展過程中的一種複雜的病理過程,當人體因為感染、發炎或是惡性腫瘤影響,引起凝血系統活化,導致血管內血栓的形成,影響各個器官的血流供應,嚴重時甚至會造成多重器官的衰竭(multiple organ failure),而另一方面,也因為血小板和凝血因子的大量活化,容易造成出血(Bleedung)的情形產生。這是一種嚴重的出血性綜合症。其特點是在某些致病因素作用下首先出現短暫的高凝狀態,血小板聚集、纖維蛋白沈著,形成廣泛的微血栓,繼之出現消耗性低凝狀態併發繼發性纖溶亢進。臨床表現為出血、栓塞、微循環障礙及溶血等。急性型病勢兇險,如不及時治療,可危及生命。
本論:
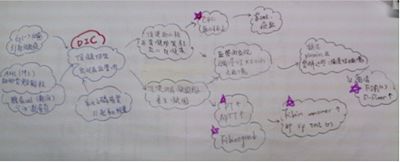
DIC常有一個原發性疾病存在導致凝血問題產生,此原發性狀況常因1.”感染”、2.AML(M3)疾病、腺癌等因黏液或細胞質內顆粒引發、3.生產時意外例如:胎盤早期剝離(placenta abruption)及羊水栓塞(amniotic fluid emboli),則會自胎盤釋放出一些磷脂質,類似thromboplastin的物質進入母親體內循環,引發母親凝血功能活化而致DIC的產生。目前如果病人在DIC早期時,需要馬上趕快監控 1.DIC TEST 2.找原因 3.給血小板濃厚液、新鮮冷凍血漿。
評估DIC須實驗室檢查: 血小板(PLT)↓,PT↑,APTT↑,Fibrinogen↓,3’P test(+), FDP(+),D-Dimer(+)需以上實驗室檢查值完全符合。
臨床表現:DIC的臨床表現依據原發病的病情、發病的緩急、症狀輕重將DIC分為三型:①急性型:病情急劇兇險,通常在數小時至1~2d內發病,常有嚴重出血,血壓下降甚至休克,往往因休克和大出血而在短期內死亡;②亞急性型:症狀多在數天至數周內出現,可有靜脈或動脈栓塞症狀;③慢性型:較少見,起病緩慢,病程可達數月甚至數年,高凝血期較明顯,出血不嚴重,可僅見瘀點或瘀斑。本型易與原發疾病症狀混淆而被忽視。各型DIC臨床表現的共同特點如下:
- 一、出血
- DIC往往是突然發生的廣泛、自發性出血,僅少數隱匿出現而出血不明顯。出血程度不同,常為皮膚粘膜出血。傷口及注射部位滲血可呈大片瘀斑。嚴重者可有胃腸道、肺及泌尿道等內臟出血甚至顱內出血。分娩或產後流出的血液可完全不凝或凝成很小的凝塊。
- 二、栓塞
- 微循環有廣泛血小板和(或)纖維蛋白血栓形成,導致器官缺血、缺氧、功能障礙,甚至組織壞死。栓塞症狀依栓塞部位、程度、持續時間而定。內臟栓塞最常見於肺、腦、肝、腎和胃腸道等,引起相應器官有關的症狀,如肺栓塞可有胸痛、呼吸困難、紫紺及咯血。腦栓塞引起頭痛、偏癱、瞳孔異常變化及意識障礙等。腎廣泛栓塞可致腎功能損害出現腰痛、少尿、蛋白尿或無尿。胃腸道粘膜缺血、壞死可有嘔血、黑便。皮膚栓塞可出現指、趾、鼻、頰及耳部紫紺甚至幹性壞死。
- 三、微循環障礙
- 主要見於急性型。由於血管閉塞,回心血量減少,心輸出量降低,患者可在短期內出現低血壓或休克。皮膚粘膜出現紫紺,並有少尿、尿閉、呼吸及迴圈衰竭等症狀。DIC患者發生休克後因組織缺氧、酸中毒、血液淤滯等又可加重DIC的發展,形成惡性循環,甚至導致不可逆性休克。
- 四、微血管病性溶血
- 血管內凝血使微血管腔變窄,腔內的纖維蛋白條索可使紅細胞在通過時引起機械損作和碎裂,甚至溶血。溶血一般較輕,早期常不易察覺。大量溶血時可出現黃疸。此時紅細胞大量破壞,游離出紅細胞素,後者具促凝作用又可加重DIC。
治療包括:
- 一、消除誘因,治療原發病
- 此乃終止DIC的根本措施,例如積極有效地控制感染、敗血症,及時清除子宮內容物(殘留胎盤、死胎等),抗腫瘤化療等。糾正引起DIC的誘因,如補充血容量,防治休克,改善缺氧狀態,糾正酸中毒及電解質紊亂等。
- 二、肝素
- 對診斷明確的DIC肝素應及早使用,最好在高凝血期應用。肝素治療適應證:①病因不能及時除去者;②準備手術除去病因時為防止術中、術後促凝物進入血循環加重DIC,可短期應用;③準備補充凝血因數或用纖溶抑制劑應先用肝素;④慢性及亞急性DIC患者療效較好,值得應用。但對出血傾向及出血性疾病如近期咯血、嘔血、各種手術後大創面有出血者或以纖溶亢進為主者不宜用肝素。
- 三、抗血小板藥
- 適用於輕型DIC或高度懷疑DIC而未肯定診斷或處於高凝狀態的患者。常用雙嘧達莫,劑量稍大,每日200~400mg可單獨應用也可與低分子右旋糖酐合用,但不與肝素合用,以免加重出血。阿司匹林可用於慢性DIC。
- 四、補充凝血因子 在應用肝素的同時如APTT時間已顯著延長者可輸新鮮全血或新鮮血漿以補充凝血因數。纖維蛋白原顯著降低(<1g/L)者可輸纖維蛋白原濃縮劑,每次2~4g,使其濃過達1.5g/L以上。血小板顯著減少者可輸血小板懸液。
- 五、抗纖溶治療
- 抗纖溶藥物在DIC早期忌用,只有當繼發性纖溶亢進成為出血的主要原因時才可與足量肝素同時應用。其作用是競爭性抑制纖溶酶原啟動物,常用藥有6-氨基已酸(EACA)、氨甲苯酸(止血芳酸、PAMBA)和止血環酸或抑肽酶。儘管抗纖溶治療有利於止血,但可加重組織缺血、缺氧、壞死,在少尿、休克時可能使病情惡化,故認為弊多利少,盡可能少用或不用。
DIC前列腺癌個案報告:
病人為七十二歲男性,因為一直流鼻血、血尿、黑便來到急診,經過PE(身體評估):病人外觀蒼白,在鼻腔、口腔、直腸、尿道等處有多處出血的現象,在軀幹、四肢則有皮膚瘀血的情形,生命徵象:體溫:37.5℃、心跳:94次/分、呼吸:20次/分、血壓:96/60mmHg↓,腹部平軟、肝脾腫大(-)、水腫(-)。病人在十年前就因頻尿及解尿困難,經過肛門指診診斷為攝護腺肥大,更進一步經直腸攝護腺超音波(TRUS)及切片確診:攝護腺癌,手術切除。半年前因身體不舒服、疼痛,經由電腦斷層及核磁共振檢查病人癌症產生轉移,轉移至脊椎及肺臟。一個月前病人自行停藥(ESTROGEN),一週前病人牙齦出血漸漸嚴重,最後出血情形越來越嚴重經由家屬送到醫院急診求治。
實驗室化驗部分結果如下:WBC:8,400/cumm,HCT:23%↓,PLT:34,000/cumm↓,DC:正常,血液凝固測試PT:19秒↑;APTT:67.2秒↑,Fibrinogen:50ng/dl↓,3’P test:(+),FDP test:40ng/dl(+),D-Dimer test:620ng/dl(+)。
病人治療:1.先找原因:前列腺腫瘤引發2.治療出血:新鮮冷凍血漿、血小板濃厚液輸注3.heparin治療轉移性前列性癌所引發的栓症。結果:預後不佳。
討論:
經由在書本中的知識及更重要的與同學們的討論,讓我對DIC這可怕的醫學名詞有更深刻的認識,當DIC的早期病人的危險是很容易出血,萬一沒有控制好其引發的原頭,會容易導致病人血液中的血小板及凝固因子凝固又裂解,最後一直不斷地進入所謂”DIC晚期”,病人就是一直遭遇出血又有血栓的局面,最後最嚴重的狀況是有些器官呈現出血:腸道黏膜出血、鼻出血、血尿…,有些器官則有血栓而導致中風、心肺栓塞、腸道黏膜缺血…等,所以第一步趕快由實驗室數據來判讀確定病人是否有DIC,第二步儘快找出DIC的源頭是甚麼,並在病人進入DIC晚期前給予病人治療,儘早給予病人治療,而在何時判讀病人將進入DIC的過程是困難的,也是醫療從業人員在臨床上最大的困難及挑戰。
心得感想:
血管內瀰漫性凝血(disseminated intravascular coagulation,DIC)在臨床上是一種令人聞之喪膽變色又摸不著頭緒的症狀,幾乎一聽到DIC就跟死亡畫上等號。雖然近來因為醫療不斷進步,可以考慮使用針對凝血功能異常的一些支持性療法,目前較為成功地APC的使用,可以降低嚴重敗血症病患的死亡率,但仍然有許多源發病因導致的DIC一直無法有效的控制,DIC的治療有許多可以研究的空間,尤其是因敗血症所導致的器官衰竭,其致死率極高,所以了解DIC及如何治療DIC造成凝血功能異常所導致的多重器官衰竭,將是未來努力及改善的目標。
文獻參考:
- Levi M, ten Cate H: Disseminated intravascular coagulation. N Engl J Med 1999; 341:586-592
- Levi M: Disseminated intravascular coagulation: what’s new? Crit Care Clin 2005; 21:449-467
- Levi M: Disseminated intravascular coagulation. Crit Care Med 2007; 35:2191-2195
- Weiner CP: The obstetric patient and disseminated intrtavasculat coagulation.Clin Perinatol 1986; 13:705-717
- 血管內瀰漫性凝血反應(disseminated intravascular coagulation; DIC)的近況,國防藥理學研究所-蔡欣容醫師