微生物臨床數據判讀
出自KMU Wiki
目錄 |
一、 作者簡介
吳俊忠
現職:
陽明大學生物醫學暨工程學院院長
成功大學醫學院醫學檢驗生物技術學系教授
學歷:
美國賓州費城天普大學微生物暨免疫研究所博士
二、 本書摘要
本書為淺顯易懂的中文臨床微生物學入門必備書。除以淺顯易懂的文字表達外,所採用臨床微生物的圖片均自行拍攝或由國內專家提供,彌足珍貴。書內相關章節的病例討論及參考文獻也大多引用國內學者的學術論文期刊,以期讓讀者能明瞭台灣現狀。本書除適合醫技系初學者外,也適合醫學系學生、醫院醫檢師、感染科醫師,感控人員及相關醫護人員學習使用,相信在閱讀本書後,將能對臨床微生物學有概括的了解。
三、 佳句摘錄
胃部只有一種細菌能感染,主因是胃酸的PH值很低,99%細菌通過胃時會被胃酸殺死,幽門桿菌具有很強的尿素脢,釋放氯離子,使菌體外具鹼性,使其有機會感染胃內的黏膜細胞。
四、 讀書會討論內容
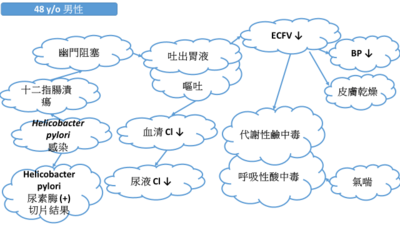
緣起於此「學士後醫學檢驗數據整合判讀學士學位學程」黃莉文老師以「吐出大量胃液」的案例探討如圖所示
從此雲朵關係圖看到胃幽門螺旋桿菌對病人這麼有影響力,進而想知道這株細菌的一切! 進而閱讀了《臨床微生物學:細菌與黴菌學》這本書
胃幽門螺旋桿菌是什麼呢?
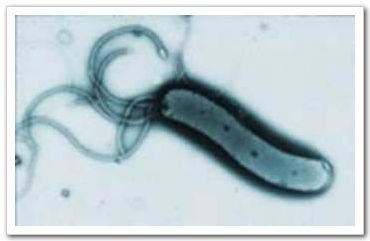
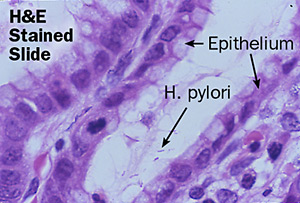
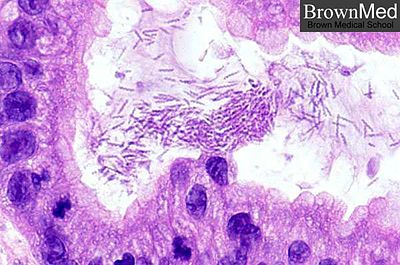
圖一:胃幽門螺旋桿菌(Helicobacter pylori)電子顯微鏡圖片 幽門螺旋桿菌是在1983年由澳洲病理科醫師 Warren及博士Marshall 首次由人類胃黏膜分離出來的一種革蘭氏陰性、呈螺旋狀、微嗜氧的細菌, 而人類是其唯一的宿主,主要發生在人類胃黏膜上。博士Marshall為了求證他們的發現,就用自己身體做了實驗,他吞下一匙培養出來的胃幽門螺旋桿菌,果不其然很快的他就得到了胃炎,最後用大量的抗生素才痊癒。他們秉科學家實驗的精神,為人類找到好幾十年來困擾著病患胃病的原因,後來在2005年獲頒諾貝爾獎的殊榮。
圖二:Professor Barry Marshall and Dr Robin Warren合照
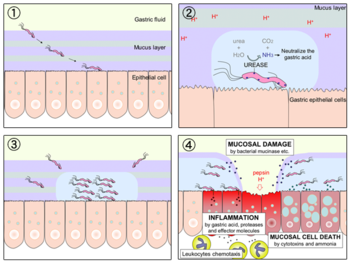
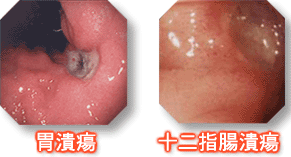
1991年,加拿大多倫多大學報導一項調查, 27名患有胃炎的小孩有23人帶有幽門螺旋桿菌,同時發現他們中間有18人的兄弟在10年內也感染了幽門螺旋桿菌,而其中一半以上的父母也帶有病菌,這個統計證實胃炎、胃潰瘍是會傳染的。那究竟傳染途徑為何呢?幽門螺旋桿菌病菌是從口腔進入胃腸,可能是因為親吻、上廁所後沒有洗手,或和人接觸後不洗手而用手拿食物吃,因而感染到病菌。這細菌會緊附在胃部的黏液內層膜,因此不會受到胃酸的影響。當細菌在內層膜繁殖,穿開了小孔洞,胃酸也就會四處流竄侵蝕別的細胞、器官,就變成了內白外紅的瘡口,帶來胃痛、胃灼熱、胃潰瘍、十二指腸潰瘍等病症。
圖三:胃幽門螺旋桿菌感染示意圖
人們一旦在感染幽門螺旋桿菌後,在臨床上八成的感染者是不具有任何臨床症狀,但有近10%的罹患者會衍生胃炎、胃十二指腸潰瘍,若不接受特定抗生素治療,其在持續感染數十年後,或許亦會使其繼續感染 個體進一步衍生黏膜相關淋巴組織淋巴瘤(mucosaassociated lymphoid tissue lymphoma,MALToma). 甚至胃賁門區腺癌。因此,在1994年幽門螺旋桿菌即被世界衛生組織確定為I類致癌因子。
一、 胃幽門螺旋桿菌在台灣的盛行率
對於胃幽門螺旋桿菌在全球的盛行率已經高達50%,甚至在已開發國家更高達90%,而在臺灣地區也不例外,其感染率亦達54%左右。 很多研究也指出幽門螺旋桿菌與胃、十二指腸方面的疾病有關,胃潰瘍患者幽門螺旋桿菌之流行率約為83.8%。彭道雄醫生關於北高雄胃幽門螺旋桿菌的研究上指出,示胃潰瘍、十二指腸潰瘍、以及胃潰瘍合併十二指腸潰瘍之幽門螺旋桿菌感染率分別為 43.69%、53.19%、以及63.64%(p < 0.05)。另外感染幽門螺旋桿菌之胃潰瘍患者中以O型血者較多(p < 0.05)﹔感染幽門螺旋桿菌之十二指潰瘍患者中以B型血者較多(p < 0.05),不過以上這些資料是由於有特殊的人文與地理環境限制,不能視為整個台灣的概況,但多了解臺灣各地區消化潰瘍之狀况對預防醫學會有所助益。
二、 胃幽門螺旋致病因子
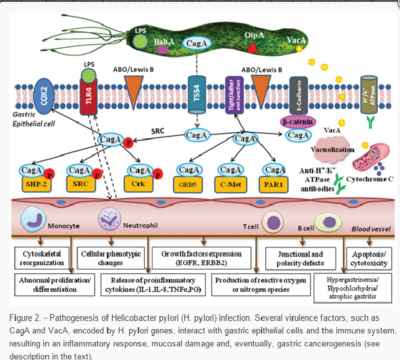
造成胃黏膜屏障損傷的機制主要取決於幽門螺旋桿菌鞭毛本身動力活躍性、黏附特性、胃黏膜的定殖以及病人個體本身胃黏膜的防禦力,再加上各種相關毒力因子(virulence factor)及酵素所促發感染個體的一系列免疫反應,進而導致胃黏膜漸進性的傷害。
幽門螺旋桿菌本身菌體兩端呈圓鈍狀,其中的一端具有4~6根帶鞘的鞭毛。每根鞭毛長約2.5μm,直徑約為30nm,是幽門螺旋桿菌特殊運動的工具,對該菌是否能夠去感染個體是一個重要的結構,它能使細菌自由遊走並穿透胃黏膜層,並在黏膜下層形成微鹼性環境而避免生存於胃酸低PH值環境下;菌體一旦定殖於黏膜下層,就會牢固黏附到胃或十二指腸上皮細胞層中。
胃因為胃酸的存在且避免外來細菌病從口入,所以始終長期保持PH1~2的環境。一開始病理科醫師Warre及博士Marshall也很難相信會有細菌能夠存活在其中。後來發現「黏附素脂蛋白」及「尿素脢」都是將胃酸環境中和的一個重要因子,前者是去分泌的特殊胃酸抑制蛋白(acid
inhibitory protein)且能使胃黏膜質子泵(proton pump) 失去活化;後者則是可在酸性環境中水解尿素,而釋放出「氨氣」及「二氧化碳」,而「氨氣」能使其所生存周邊的環境變成弱鹼性,兩者皆是在為胃幽門螺旋桿菌創造一個中性的環境。
另外,胃幽門螺旋桿菌還具有許多相關毒力因子,像是一種分子量為87kD的細胞毒素,它能使動物細胞造成不等程度的「空泡變性」的病變,而這種毒素稱之為空泡毒素(VacA),VacA本身是一種分泌型蛋白毒素,在感染宿主中的細胞內阻礙細胞內膜融合作用,藉此可以導致胃上皮細胞的損害,並衍生空泡樣變性進而使細胞凋亡、細胞架構重組,最終致使細胞死亡。另一種分子量為128kD的蛋白質,稱之為細胞毒素相關蛋白(CagA),是第一個被科學家用來檢視身體內是否感染幽門螺旋桿菌的特異性抗原。由研究證實CagA基因的存在是產生空泡毒素(VacA)所必須的,並能促進細胞激素IL-8釋放,由此來加重胃黏膜組織的傷害,故目前認為CagA+的幽門螺旋桿菌菌株是較具有高度毒性的致病率。
目前統計指出胃炎罹患者中的抗CagA陽性率(以ELISA方法測定)約為70~75%,而十二指腸潰瘍罹患者中幾乎達百分之百。由基因分析更指出CagA只存在I型菌株中,而VacA則存在I和II兩個型中。
這些細胞毒素接下來會引發胃上皮細胞就會發生一系列所謂的細胞骨架重組以及酪氨酸磷酸化(tyrosine phosphorylation),使得上皮細胞進一步分泌泌IL-8或其他趨化因子,以啟動特定炎症反應的進行,甚至由血管內循環至胃上皮細胞層,以誘發炎症反應的衍生。此外,個體在幽門螺旋桿菌感染後,其體內的顆粒中性白血球以及巨噬細胞所釋放的炎性介質以及細胞激素包括有前列腺素、白三烯素(leukotriene)、血栓烷(thromboxane)、腫瘤壞死因子以及各種白血球介素,會對胃上皮細胞有直接或間接不等程度的細胞毒害反應,其中如破壞黏膜上皮細胞層緊密的連接、釋放組織胺、擴張胃黏膜層微血管的通透性,最後導致胃黏膜發生水腫病變。
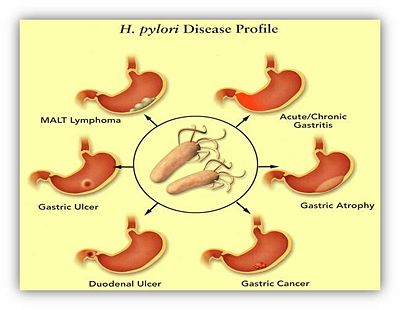
H.pylori感染可能造成急性/慢性胃炎(Acute/Chronic Gastritis)、胃萎縮(Gastric Atrophy)、胃潰瘍(Gastric Ulcer)、十二指腸潰瘍(Duodenal Ulcer)、胃癌(Gastric Cancer)胃粘膜相關淋巴組織淋巴瘤(mucosa associated lymphoid tissue lymphoma, MALT Lymphoma)
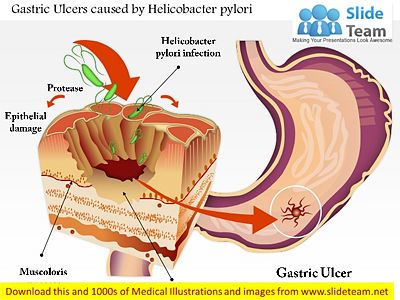
圖例: H.pylori入侵胃部分泌蛋白酶(Protease)侵犯胃部上皮細胞,造成胃潰瘍
人體的胃會分泌胃酸和胃蛋白酶來進行食物分解及消化,這個機制可同時將經口進入的有害病菌除去,胃黏膜本身也有保護的機轉。
然而,幽門桿菌可以分泌尿素酶將尿素轉換成鹼 性的氨,使它避免受到胃酸破壞。在感染幽門桿菌之後,細菌與人體免疫系統對抗。
一般幽門螺旋桿菌感染後可以產生急性胃炎、慢性胃炎。
急性胃炎,有腹痛,嘔吐等症狀。而有時病人雖有細菌感染也可能無症狀表現。幽門螺旋桿菌感染引起的胃炎主要在胃竇部有時可以整個胃部都發炎,胃炎嚴重的時候則建議給予殺菌的治療。胃慢性發炎會導致保護機制受到損害,因而發生慢性胃炎。慢性胃炎臨床最常導致的病狀就是上腹不適。
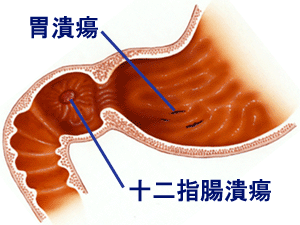
更嚴重者可能產生消化性潰瘍,消化性潰瘍依發生部位的不同,如果發生在胃,就叫做胃潰瘍,發生在十二指腸,就叫做十二指腸潰瘍。
有消化性潰瘍的 病人幾乎半數以上都可在胃內發現幽門桿菌的感染,如果沒有適當的治療,可能會導致胃 腸道出血、穿孔,或出口阻塞等併發症,最嚴重者可能導致胃癌。
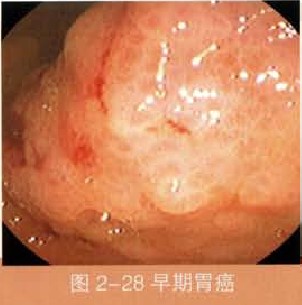
從血清學的研究,胃癌病人感染幽門螺旋桿菌的比率相當高,不論是早期或進行癌。從流行病學的前瞻性研究,感染幽門螺旋桿菌的病人,其胃癌發生的危險性增高至四倍,所以世界衛生組織旗下之研究單位IARC將幽門螺旋桿菌歸類於第一群確定性的致癌因子。
幽門螺旋桿菌的檢查
非侵入性檢查(實驗室檢查)
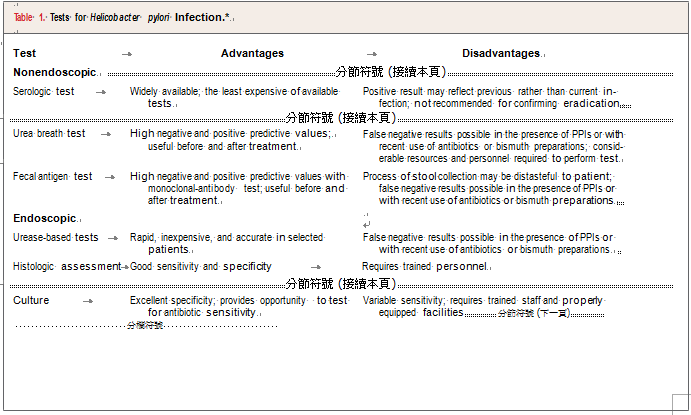
1. 血清學檢查 (Serologic test):
優點:最廣泛使用,花費最少。適合做為「篩檢」的用途。
陰性的結果,應可排除胃幽門螺旋桿感染的可能,可省掉較昂貴的進一步檢查。
缺點:陽性只代表曾經感染過,不一定是最近感染。因為抗體要好幾個月才會消失,不適合用來確認是否治療完全。(將H.pylori殺光)。
敏感性(sensitivity):85%
特異性(specificity):79%
原理:測血清中的 Anti-H. pylori
方法:有 EIA 定量法及 latex 定性法二種,定量法的特異性較佳,而定性法的偽陽性甚高,不建議使用。
檢體處理:血清或血漿 0.5 mL,避免溶血及脂血,室溫可保存 2 天,冷藏 5 天。
健保代碼:13018C, 200點
'2. 尿素呼氣試驗(Urea breath test)
優點:適合做為治療後的追蹤。
缺點:若近期施用PPIs(proton-pump inhibitor)、抗生素(antibiotics)、鉍製劑藥品(Bismuth preparations)可能會產生偽陰性結果。
敏感性(sensitivity):95%
特異性(specificity):95%
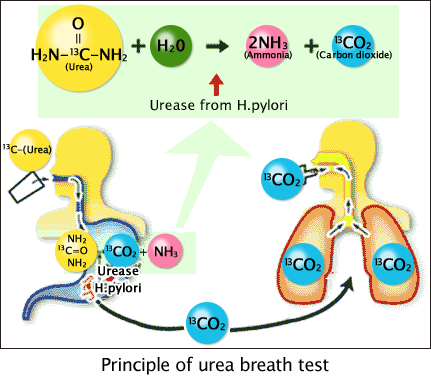
原理:利用H.pylori會製造尿素酶(Urease)的特性。
在尿素上標幟碳的同位素C-13或C-14,病人喝下時若內有H. pylori,則其產生的urease將尿素水解為氨和二氧化碳。當在做呼氣試驗時若測到二氧化碳內有碳的同位素,則代表胃內有H.pylori;敏感度幾乎為100%,特異性為92%[3,8,9]。
方法: 1. 受試者禁食二小時以上。
2. 待受試者呼吸平順,讓受試者手握藍色試管二支,取下管蓋後口含一支吸管插入試管底部吹氣,並徐徐將吸管抽離試管後立即加蓋旋緊。
3. 待受試者休息5min後,讓受試者喝下50mL Urea solution後,隨即以自來水漱口三次,並計時15min。
4. 待15min後取二支白試管,如同步驟2.吹氣取樣二支。將上述藍色與白色試管各一置入自動呼氣碳同位素質譜分析儀中,測定碳-13同位素的含量,若白色試管比藍色試管之測定值高出3.5個單位以上,即判定為陽性,否則為陰性。此法經與培養法、組織切片染色法及尿素酵素試驗法三者對照比較後,其敏感性與特異性,皆在95-98%之範圍。採檢方式:檢體為病人呼出的氣體,方式為在病人口服碳-13標幟尿素試劑前,及口服後15分鐘各採二支檢體。
3. 糞便抗原檢查(Fecal antigen test): 優點:以單株抗體(monoclonal-antibody)檢查,可作為治療前後療效的監測。
缺點:若近期施用PPIs(proton-pump inhibitor)、抗生素(antibiotics)、鉍製劑藥品(Bismuth preparations)可能會產生偽陰性結果。需停用PPIs兩週以上、抗生素四週以上、停用H2 receptor antagonists 24小時以上。
敏感性(sensitivity):95%
特異性(specificity):95%
介紹:胃幽門螺旋桿菌抗原檢查 (HpSA)
1998 美國消化醫學會發表之最新檢驗技術
Dr. Pelayo Correa 於 1998 年美國消化醫學會 (AGA Annual Meeting) 中發表最新的研究成果,利用二種抗胃幽門螺旋桿菌外膜抗體所製成的 HpSA 測試組,可以精確的於人類的糞便中測得胃幽門螺旋桿菌的存在,其準確性絕不亞於胃鏡組織分析法及尿素呼吸法,又由於此法對人體「無侵入性」,因而獲得與會人士熱烈迴響,並獲得消化醫學會的共同認可。
經臨床測試結果顯示,HpSA 的靈敏度及特異性均在 96%左右,幾乎和目前最常使用的胃鏡組織分析法及尿素呼吸法不相上下,而它又同時兼具了「方便性」和「非侵入性」二項優點。
原理:其理論基礎是「所有感染胃幽門螺旋菌的人,都會有一部份的菌體抗原被排除到糞便中」,因此發展出高特異性的 EIA 法來測定此種抗原。
方法:
檢體收集
- 檢驗之檢體必須採用糞便 (不得使用糞便以外之檢體),糞便以花生米般大小即可,檢體容器必須封緊,保持濕潤,切勿以衛生紙包裹糞便送檢。
- 若無法當天送檢,應密封檢體放入冰箱 2 ~ 8℃ 保存,可保存三天。
檢驗限制
- 最近有服用抗生素或 Bismuth 等藥物,會造成偽陰性的結果。
- 腹瀉或水樣糞便不適合檢驗。
- 兒童不適合做本項檢查。
結果說明:
- 本檢驗為定性反應,陽性代表正在感染胃幽門螺旋桿菌,陰性則無。但不適合用於定量測定。
- 若要評估治療結果,應於停藥後二星期再行測定。
健保代碼:30522C, 376點。
侵入性檢查:(內視鏡檢查)
1. 尿素酶法(Urease-based tests)
優點:快速、不貴、精準。
缺點:若近期施用PPIs(proton-pump inhibitor)、抗生素(antibiotics)、鉍製劑藥品(Bismuth preparations)可能會產生偽陰性結果。
敏感性(sensitivity):> 90%
特異性(specificity):> 95%
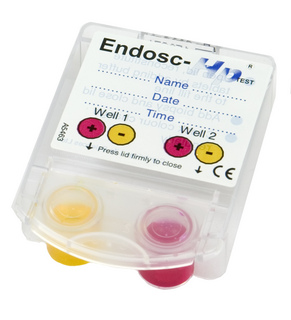
介紹:快速尿素酶試驗 (rapid urease test)
原理:
方法:將經由胃鏡檢查採檢之胃黏膜組織,直接放在含有尿素及酸鹼呈色劑的培養基上,因為H. pylori含有豐富的尿素酶,故會在短時間內與尿素作用而使培養基呈現粉紅色,通常20分鐘內即會有陽性反應,若24小時後未變色即判定為陰性;敏感度為95%,特異性為98%。檢體之保存方式為密封保存於25℃或直接先放在35℃環境中。
健保碼:
2. 組織學檢查(Histologic assessment):
優點:敏感性和特異性都不錯。
缺點:檢驗人員需經專業訓練。
原理及方法:將胃黏膜檢體,依正常切片檢查之步驟,加以固定、石臘包埋、切片及染色,最後在顯微鏡下目視尋找幽門螺旋桿菌之有無,需時約2-3天。
3. 培養(Culture)
優點:特異性極高,並且可以用來做抗生素感受性(antibiotic sensitivity)試驗。
缺點:敏感度不定,需要受過訓練的檢驗人員並且有適當的設備。
原理及方法:將胃鏡採檢之胃組織黏膜以生理食鹽水、20%葡萄糖、巧克力培養基、glycerol 、或尿素酉每試管當傳送培養基,且必須於3小時內送達實驗室,之後將檢體搗碎後進行細菌培
養。若檢體置於組織切片之固定液福馬林內則不可以作培養。
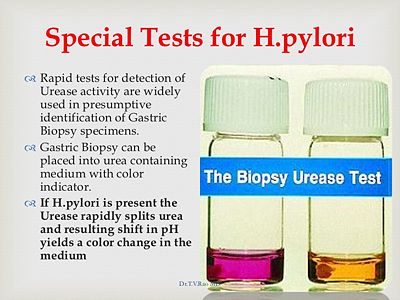
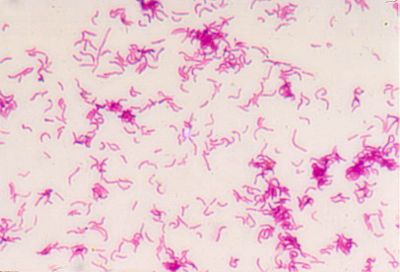
判讀:H. pylori為革蘭氏陰性桿菌具單端鞭毛在革蘭氏染色下為海鷗狀(gull wing)外觀,寬0.3-1μm,長1-5μm,須在微氧下生長會分泌cytotoxin,經過培養後會形成U型,若菌株放比較久或長時間暴露在空氣中則可能會形成球狀(coccoidal forms)外觀。
微生物培養為診斷H. pylori之標準鑑定方法,特異性100%.
若遇到不易治療之H. pylori感染,可經由培養然後測試其抗藥性情形,在治療上會有很大的幫助,但培養條件較為嚴苛,通常培養未列為常規之檢查,須生長在含血之培養皿,例如BAP、BHI(含7%馬血),Brucellaagar或巧克力培養基;或選擇性培養基上,例如Modifed Thayer-Martin medium、Campy-CVA、Columbia agar。必須在微需氧之環境生長(85% N2,10% CO2,5% O2),於37℃較濕的環境下培養3-5天,有些菌株2天即可培養出來,也有需要7天才培養的出來,故培養的時間需延長一點,以避免漏掉。菌落較小呈現灰色或半透明或些微~90刃溶血,菌落大小為1-2mm.
H. pylori具有大量的尿素酉每、catalase及oxidase。故生化反應為
urease(+),catalase(+),oxidase(+)。
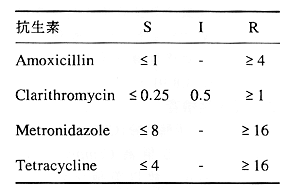
H. pylori藥物感受性試驗NCCLS (national committee clinicalfor laboratorystandard)建議使用最低抑菌濃度(minimum inhibitory concentration;MIC)方式,一般多採用E-test。
E-test操作方式:
(1)將H. pylori之菌株濃度調為3 MacFarland。
(2)將菌液分三個方向均勻的塗抹在含5%綿羊血之Mueller Hinton agar上。 (3)將塗好之Mueller Hinton agar靜置15分鐘後,貼上E-test紙碇。
(4)將Mueller Hinton agar放入大型厭氧缸中,並放入3包微氧產氣包及一些濕紗布,以成為微氧並潮濕之環境。
(5)將厭氧缸放於35℃溫箱中,72小時後判讀結果。 (6)依抑制環大小決定其MIC結果。
(7)E-test抑制環大小參考值:
〈補充〉
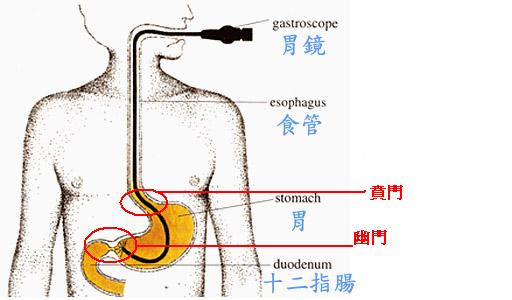
胃鏡簡介
它的全名是「泛上消化道內視鏡」,它是一根黑色塑膠包裹的導光及目視纖維;由口腔放入胃內,可用以檢查食道、胃、十二指腸球部及十二指腸第二部分。早期胃鏡的發現靈感是來自於吞劍師吞劍的動作因而發明出以油燈做光源的硬式內視鏡,後來逐漸改良為胃照相機到光纖內視鏡到現在的電子內視鏡,這不論在管徑及管子本身的柔軟度上都有極大的改變。
胃鏡檢查
胃鏡可以觀察的地方很多,可以從嘴巴進去,到食道、胃、十二指腸,甚至到小腸的前段區。也可以從肛門進去,到直腸、結腸(大腸)、甚至到小腸的末端區。因此很多胃腸道的疾病可以很輕易的被用內視鏡檢查發現到。
有經驗的胃腸科專科醫師的操作下,可以很清楚的看到我們所要看的地方。例如上消化道內視鏡(一般簡稱為胃鏡)就可以看到食道、胃、十二指腸這些部位。不論是食道的發炎、潰瘍、癌症;胃的發炎、潰瘍、癌症;十二指腸的發炎、潰瘍、阻塞;胃出血或者是十二指腸出血,都需要用傳統的胃鏡才行。傳統的胃鏡不但可以用來診斷疾病,也可以用來治療潰瘍出血的止血,甚至有人誤吞了異物到肚子裡,也是可以用胃鏡將之取出。有些人的食道因為喝鹽酸或硫酸自殺而造成食道狹窄,無法吞嚥,也是用胃鏡以氣球將之擴張解決問題。下消化道的內視鏡(一般簡稱為大腸鏡),可以看到肛門有無痔瘡、直腸及結腸有無發炎、潰瘍、腫瘤、癌症等情形。有時候可以看到小腸末端有無發炎或腫瘤。
內視鏡切片
以金屬夾夾取內視鏡下的病兆,其取下之組織約0.3公分左右,以做病理化驗為一無痛之檢查。
檢查前病人準備
- :檢查前至少空腹8小時,檢查當天勿吃任何東西。(包括開水)若是下午檢查,早餐要儘早吃流質食物。
胃鏡檢查
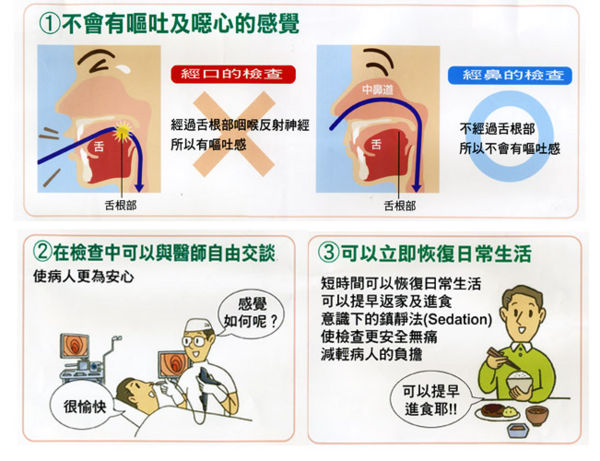
- 胃鏡檢查時病人是採『左側臥姿』而非平躺,可讓醫師檢查起來時較順手,而且萬一有嘔吐時也較不會嗆到。開始胃鏡檢查時醫師會將胃鏡經由已麻過喉嚨病人之口中所含的塑膠器放入口內,在經過咽喉時稍微會有嘔心、反胃的感覺,此時做一個吞嚥的動作,胃鏡即可很順利的通過咽喉而滑入食道,這個步驟是整個胃鏡檢查過程中最不舒服的關鍵。有些病人因為太過緊張,因而全身肌肉繃緊、喉頭緊鎖、耳朵關起來,不管醫師、護士講些什麼,就是不吞....。當胃鏡進入食道後只要用鼻子輕輕呼吸,放輕鬆,整個檢查將在五到十分鐘內結束。胃鏡檢查後三十分鐘可先試喝開水,如果沒有嗆到,表示麻醉藥效已消失,即可開始進食,少數病人在胃鏡檢查後會有頭昏及步履不穩的現象則請暫時不要開車,這可能是檢查前使用的藥物的一些反應,再休息一會兒即可改善。另外,如果胃鏡檢查時病人咽喉反射太強一直有咳嗽或嘔吐情形時則在胃鏡檢查後會喉痛,但是這情形在二至三天後會消失。
鼻胃鏡新技術
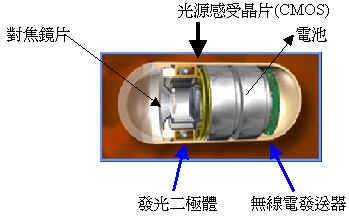
膠囊型內視鏡(輔助檢查小腸用)
膠囊內視鏡是指將攝影用的光感受晶片以及冷光源縮小到如同我們服用膠囊藥物一般大小(如圖),其大小只有11x26毫米大小,裡面除了有光感受晶片之外,還有兩顆小電池,發光二極體(LED),以及電腦晶片和無線電發送器,每秒可以照兩張相片,每一次檢查時間約為8小時,總共照了約50000張的照片。 在肚子裡,膠囊內視鏡隨著腸子蠕動而前進,同時膠囊內視鏡自己本身會每秒閃亮兩次,這時候,光感受晶片就可以同時照相,得到器官內部的影像,然後將光感受晶片所得到的影像訊號用無線電方式將訊號傳送身體外部,我們會在受檢查者的腹部裝設9個無線電接受天線,並且將所接受到的訊號儲存在一部攜帶型的接受器內。於是膠囊內視鏡將忠實的紀錄它在肚子裡所攝影到的一切畫面,從食道一直到小腸甚至到大腸,最後直到它電池沒電了,隨著糞便從肛門排出,結束整個檢查任務。
使用時機
當傳統內視鏡找不出病因而懷疑病灶在小腸時。
有一大段的小腸不容易用內視鏡檢查到,因為小腸是一條峰迴路轉的羊腸小徑,一條硬硬的管子要在彎曲的腸子內也跟著九彎十八拐,或多或少會傷到脆弱的腸子。因此,使得小腸疾病很不容易診斷,也是胃腸科醫師最頭痛的地方。
如何檢查
檢查進行膠囊內視鏡時,接受檢查者只要於前一天晚上半夜12點之後禁食,於第二天早上到醫院,將這個如同膠囊大小的內視鏡吞入肚子。
膠囊內視鏡檢查的禁忌
膠囊內視鏡靠腸子蠕動而移動,因此如果腸子不會蠕動時,或者腸子有阻塞時,膠囊內視鏡將會被卡在腸子的某個地方,無法完成檢查。因此這類病人就不適合接受膠囊內視鏡檢查。另外,因為膠囊內視鏡使用無線電波傳送影像資料到腹部外面,雖然到目前為止膠囊內視鏡還沒有發現對人體或胎兒有任何的影響,但是裝有心臟節率器的病患、以及懷有身孕的婦女,也不建議使用
幽門螺旋桿菌毒力因素研究新趨勢
幽門螺旋桿菌(Helicobacter pylori,Hp)是一種感染胃黏膜的革蘭氏陰性菌,慢性胃炎、胃十二指腸潰瘍、胃癌與黏膜相關淋巴組織淋巴瘤(mucosaassociated lymphoid tissue lymphoma, MALToma)等多種疾病與幽門螺旋桿菌感染密切相關。幽門螺旋桿菌常見的毒力因子(virulence factor)包括細胞毒素相關基因(cytotoxin associated gene, CagA)蛋白、鞭毛蛋白(flagellin)、黏附素脂蛋白(Adhesion lipoprotein)、空泡毒素(vacuolating cytotoxin, VacA)蛋白、尿素酶(urease)、黏液酶( mucinase )、唾液酸黏連蛋白(sialic acid-binding adhesin, SabA)、脂多糖( lipopolysaccharides )、脂酶 ( lipase )、磷脂酶A( phospholipase A )、熱休克蛋白(heatshock protein, Hsp)A和B、外膜炎性蛋白(outer membrane inflammatory protein, OipA)等〔1〕。
最近的研究顯示: 幽門螺旋菌基因組具有高度的變異型態,這些高度基因變異性決定了細菌的毒力與致病因素,Hp菌株致病性的差異主要與其毒力基因型的多樣性有關,包括空泡毒素基因(VacA gene)會使Hp菌株分泌出的空泡毒素使宿主細胞產生空泡化且造成細胞死亡;